Οι επιπλοκές και τα προβλήματα του Σακχαρώδη Διαβήτη

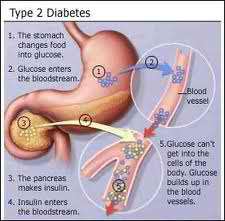
Νόμισμα με δύο όψεις όπως λένε οι ειδικοί, είναι μια από τις συχνότερες επιπλοκές του σακχαρώδη διαβήτη, το γνωστό «διαβητικό πόδι».
Και αυτό διότι η σκοτεινή πλευρά του προβλήματος έχει να κάνει με τον ακρωτηριασμό του κάτω άκρου ενός συνανθρώπου μας κάθε 30 δευτερόλεπτα διεθνώς.
Σύμφωνα με τα στοιχεία της Παγκόσμιας Ομοσπονδίας για το Σακχαρώδη Διαβήτη, το 70% των ακρωτηριασμών που διενεργούνται σήμερα σε όλο τον κόσμο αφορά διαβητικούς ασθενείς, οι οποίοι διατρέχουν 25 φορές μεγαλύτερο κίνδυνο να χάσουν το ένα ή και τα δύο πόδια σε σύγκριση με άλλους!
Οι κύριοι παράγοντες που οδηγούν στον ακρωτηριασμό είναι τα έλκη των κάτω άκρων. Υπολογίζεται ότι το 25 % των ατόμων με διαβήτη θα εμφανίσει έλκος στα κάτω άκρα έστω μία φορά κατά τη διάρκεια της ζωής τους. Στατιστικά, 1.000.000 άτομα με σακχαρώδη διαβήτη αναγκάζονται να υποβληθούν σε ακρωτηριασμό ενός άκρου τους σε ετήσια βάση.
Το απογοητευτικό είναι ότι στο εγγύς μέλλον οι αριθμοί αυτοί αναμένεται να αυξηθούν κατακόρυφα, καθώς ο Παγκόσμιος Οργανισμός Υγείας (Π.Ο.Υ.) προβλέπει αύξηση του αριθμού των διαβητικών αρρώστων έως και 70% μέσα στην επόμενη εικοσαετία. Υπολογίζεται ότι το 2025 θα υπάρχουν 333.000.000 διαβητικοί άρρωστοι σε παγκόσμιο επίπεδο, αριθμός που το 2003 ήταν 194.000.000, ενώ έως τότε θα έχει διπλασιαστεί και ο αριθμός των ακρωτηριασμών σε όλο τον κόσμο.
Σε ό,τι αφορά τη χώρα μας, υπολογίζεται ότι το 4-5% των διαβητικών ασθενών εμφανίζουν έλκη στα πόδια, γεγονός που σημαίνει ότι 30 – 40.000 άτομα με διαβήτη διατρέχουν αυξημένο κίνδυνο ακρωτηριασμού. Στην Ελλάδα πραγματοποιούνται 3.000 περίπου ακρωτηριασμοί κάτω άκρων σε ετήσια βάση. Όπως μας είπαν οι γιατροί οι ηλικίες άνω των 50 ετών κινδυνεύουν περισσότερο να ακρωτηριαστούν.
Ωστόσο, με την κατάλληλη πρόληψη μπορεί να αποφευχθεί το 60-70% των ακρωτηριασμών και, με αυτό το δεδομένο, καθήκον όλων των σχετικών φορέων αποτελεί ο εντοπισμός των διαβητικών ατόμων που βρίσκονται σε κίνδυνο για ακρωτηριασμό και η ειδική εκπαίδευσή τους για την αποφυγή οποιουδήποτε τραυματισμού.
Αυτά τόνισαν σήμερα σε συνέντευξη τύπου με την ευκαιρία της διεξαγωγής του 2ου Πανελληνίου Συνεδρίου με διεθνή συμμετοχή της Ελληνικής Εταιρείας Μελέτης Παθήσεων Διαβητικού Ποδιού (15 – 18 Απριλίου 2010, Αθήνα), ο Πρόεδρος της Εταιρείας Μελέτης Παθήσεων Διαβητικού Ποδιού, Διευθυντής του Διαβητολογικού Κέντρου Γενικού Νοσοκομείου Θεσσαλονίκης «Παπαγεωργίου» και εκπρόσωπος της Ελλάδας στην Παγκόσμια Ομάδα Εργασίας για το Διαβητικό Πόδι κ. Χρήστος Μανές, ο Γενικός Γραμματέας της Εταιρείας και μέλος του Δ.Σ. της Ευρωπαϊκής Ομάδας Εργασίας για το Διαβητικό Πόδι, Επίκουρος Καθηγητής Παθολογίας, Α’ Προπαιδευτική Παθολογική Κλινική Πανεπιστημίου Αθηνών και Διαβητολογικό Κέντρο, Γ.Ν.Α. «Λαϊκό» κ. Νικόλαος Τεντολούρης και η Ταμίας της Εταιρείας, Αγγειοχειρουργός, Επιστημονική Συνεργάτις του Διαγνωστικού – Θεραπευτικού Κέντρου «Υγεία» και μέλος της Γερμανικής Ομάδας της Αγγειοχειρουργικής Εταιρείας για το Διαβητικό Πόδι κ. Κυριακή Καλλιγιάννη.
Όπως ανέφερε ο κ. Μανές, κύριες αιτίες για τη δημιουργία έλκους στα πόδια είναι δυο σοβαρές επιπλοκές της νόσου, η νευροπάθεια και η περιφερική αρτηριοπάθεια. Η νευροπάθεια παρουσιάζεται στο 30% των διαβητικών αρρώστων, οι οποίοι στην Ελλάδα ανέρχονται σε 250 – 300.000 άτομα. Κατά την εμφάνισή της χάνεται η προστατευτική αίσθηση του πόνου και το σκέλος του διαβητικού ασθενούς δεν «πονάει» όταν κάποιο αιχμηρό αντικείμενο ή θερμό ερέθισμα του προκαλέσουν βλάβη. Έτσι, μπορεί να δημιουργηθεί οποιαδήποτε πληγή χωρίς ο ασθενής να την αντιληφθεί. Η πληγή, όμως, αυτή ταυτόχρονα θα συνεπάγεται και είσοδο μικροβίων στον οργανισμό. Με τον τρόπο αυτόν δημιουργείται φλεγμονή στο πόδι (μυικό ιστό και οστά), η οποία, εάν δεν αντιμετωπιστεί άμεσα και ορθολογικά, αφενός επεκτείνεται πολύ γρήγορα και, αφετέρου, καταλήγει αναπόφευκτα σε ακρωτηριασμό.
Εάν «μαυρίσει» ή αλλάξει το χρώμα του ποδιού προς το σκούρο, υπάρχει συνήθως βλάβη των αγγείων, δηλαδή απόφραξη των αρτηριών που φέρνουν το αίμα στα κάτω άκρα. Αυτή η επιπλοκή ονομάζεται περιφερική αρτηριοπάθεια. Το άκρο που δεν αιματώνεται νεκρώνεται, ολόκληρο ή κάποια δάκτυλα. Ενίοτε η άμεση παρέμβαση που θα ανοίξει την απόφραξη και θα αποκαταστήσει την κυκλοφορία του αίματος σώζει το πόδι. Σε αντίθετη περίπτωση (καθυστερημένη ενημέρωση του ιατρού) θα πρέπει να διενεργηθεί και πάλι ακρωτηριασμός. Στη χώρα μας το ποσοστό των διαβητικών ασθενών που εμφανίζουν αρτηριοπάθεια είναι περίπου 15%, δηλαδή 100.000 άτομα.
Παρόλα αυτά, πρόσθεσε ο κ. Μανές, υπάρχουν τρόποι για να προληφθούν και οι δύο αυτές επιπλοκές, και, κατά συνέπεια, οι ακρωτηριασμοί:
1) Αναγνώριση των ατόμων που είναι σε κίνδυνο να εμφανίσουν έλκος, δηλαδή που εμφανίζουν νευροπάθεια.
Πρέπει να γνωρίζουμε ότι «πόδι που δεν πονά» δεν είναι απαραίτητα υγιές.
2) Καθημερινός έλεγχος των ποδιών από τους διαβητικούς ασθενείς (τους ίδιους) για να δουν αν υπάρχει παραμικρή βλάβη (αλλοίωση χρώματος ή πληγή) – αναφορά στο γιατρό.
3) Άμεση διακοπή καπνίσματος.
4) Έλεγχος της κατάστασης των ποδιών με ειδικό επίθεμα Neuropad Test, που δίνει χρωματικά την εικόνα του πάσχοντος ποδιού, δηλαδή του ποδιού με νευροπάθεια. Γίνεται και από τους ίδιους τους ασθενείς.
5) Αποφυγή βαδίσματος (οπουδήποτε) χωρίς υποδήματα (π.χ. παντόφλες ή σαγιονάρες). Ακόμη και στη θάλασσα δεν επιτρέπεται η βάδιση χωρίς ειδικά υποδήματα.
6) Αποφυγή θέρμανσης των ποδιών με θερμοφόρες ή με οποιαδήποτε θερμαντικά σώματα όταν κρυώνουν. Δεν είναι δυνατή, πολλές φορές, η αντίληψη του θερμού και το πόδι μπορεί να πάθει έγκαυμα χωρίς να το καταλάβει.
7) Εμφάνιση πόνου στο βάδισμα ή αισθήματος ότι «κάτι μας σφίγγει» στην κνήμη επιβάλλει άμεση αναφορά στο γιατρό (πιθανή βλάβη αγγείων), ιδίως στην περίπτωση που μας αναγκάζει αυτό το δυσάρεστο αίσθημα να σταματήσουμε τη βάδιση.
8) Αποφυγή μικροτραυματισμών από τα παπούτσια (όχι στενά, όχι σκληρά υποδήματα).
9) Δεν πρέπει να αφαιρούνται οι «κάλοι» από άτομα που δεν έχουν ειδική εκπαίδευση. Πολύ περισσότερο δεν αφαιρούνται οι «κάλοι» από τους ίδιους τους ασθενείς χρησιμοποιώντας αιχμηρά αντικείμενα, π.χ. ξυραφάκια. Αποφεύγονται και «ειδικά αυτοκόλλητα» που «τραβούν «τον κάλο» προς τα έξω, γιατί υπάρχει πάντα ο κίνδυνος τραυματισμού και δημιουργίας ελκών στα πόδια των διαβητικών ασθενών.
10) Αντιμετώπιση της ξηρότητας του δέρματος των ποδιών, που οδηγεί σε σχισίματα, με ειδικούς αφρούς ή κρέμες ενυδάτωσης.
Από την πλευρά του, ο κ. Τεντολούρης ανέφερε ότι για την αντιμετώπιση των προβλημάτων στα πόδια των ασθενών με διαβήτη είναι απαραίτητη η θεσμοθέτηση, σύσταση και λειτουργία ιατρείων διαβητικού ποδιού. Τα ιατρεία αυτά είναι απαραίτητα κατ’ αρχήν σε όλα τα μεγάλα Περιφερικά και Νομαρχιακά Νοσοκομεία, ενώ η ίδρυση και λειτουργία τους σε μονάδες πρωτοβάθμιας φροντίδας υγείας θα μπορούσε να αποτελέσει έναν δεύτερο στόχο για τη χώρα μας. Στα ιατρεία αυτά πρέπει να απευθύνονται τα άτομα με διαβήτη με σκοπό:
1. Την πρόληψη προβλημάτων των κάτω άκρων.
2. Την εκπαίδευση των ατόμων με διαβήτη στη φροντίδα των ποδιών τους.
3. Την εξειδικευμένη αντιμετώπιση, αν αυτό χρειαστεί.
Η διεθνής εμπειρία κατέδειξε ότι η λειτουργία τέτοιων ιατρείων προλαμβάνει και μειώνει μέχρι και 50% τους ακρωτηριασμούς στα άτομα με διαβήτη. Είναι σημαντικό ότι η μείωση των ακρωτηριασμών παρατηρήθηκε σε κράτη τα οποία είναι λιγότερο προηγμένα οικονομικά και υγειονομικά από την Ελλάδα.
Η οργάνωση των ιατρείων αυτών σύμφωνα με τις συστάσεις της Διεθνούς Συνεργαζόμενης Ομάδας για το Διαβητικό Πόδι πρέπει να είναι ως εξής:
• Ιατρείο Διαβητικού Ποδιού Επιπέδου 1: Το ιατρείο αυτό στελεχώνεται από έναν παθολόγο ή γενικό ιατρό και μια νοσηλεύτρια ή έναν ποδολόγο – ποδοθεραπευτή.
• Ιατρείο Διαβητικού Ποδιού Επιπέδου 2: Το ιατρείο αυτό στελεχώνεται από έναν Παθολόγο με εξειδίκευση στο διαβήτη, έναν χειρουργό (γενικό χειρουργό ή αγγειοχειρουργό ή ορθοπεδικό), μια νοσηλεύτρια και έναν ποδολόγο – ποδοθεραπευτή.
• Ιατρείο Διαβητικού Ποδιού Επιπέδου 3: Εξειδικευμένο ιατρείο διαβητικού ποδιού. Τα εξειδικευμένα ιατρεία στελεχώνονται από έναν Παθολόγο με εξειδίκευση στο διαβήτη, έναν αγγειρουργό, έναν χειρουργό γενικής χειρουργικής, έναν ορθοπεδικό, έναν παθολόγο – λοιμωξιολόγο, μια νοσηλεύτρια, έναν ποδολόγο-ποδοθεραπευτή και έναν ορθωτιστή (δηλαδή επιστημόνων υγείας που είναι εξειδικευμένοι στην κατασκευή ειδικών υποδημάτων και πελμάτων). Στα εξειδικευμένα κέντρα μπορεί να γίνεται εκπαίδευση γιατρών, νοσηλευτών και ποδολόγων – ποδοθεραπευτών που θα στελεχώσουν μελλοντικά ιατρεία διαβητικού ποδιού.
Όπως εξήγησε ο κ. Τεντολούρης, σήμερα στην Ελλάδα υπάρχουν σε λειτουργία ιατρεία διαβητικού ποδιού (επιπέδου 1-3) στα εξής δημόσια Νοσοκομεία: Γ.Ν.Α. Λαϊκό, Γ.Ν.Α. Ευαγγελισμός, Γ.Ν.Α. Γεώργιος Γεννηματάς, Νοσοκομείο Α. Φλέμιγκ, Γ.Ν.Π. Τζάνειο, Πολυκλινική Αθηνών, Νοσοκομείο Α. Συγγρός, Π.Γ.Ν. Αττικόν, Νοσοκομείο ΝΙΜΤΣ Αθηνών, Γ.Ν. Θήβας, Γ.Ν. Χαλκίδας, Γ.Ν. Ηρακλείου Βενιζέλειο, Γ.Ν. Θεσσαλονίκης Παπαγεωργίου, Πανεπιστημιακό Νοσοκομείο Αλεξανδρούπολης.
Τα ιατρεία διαβητικού ποδιού των Νοσοκομείων των μεγάλων πόλεων δημιουργήθηκαν από ιατρούς με ειδική εκπαίδευση σε κέντρα του εξωτερικού, και τα ιατρεία άλλων μικρότερων πόλεων από ιατρούς με εξειδίκευση σε μεγάλα Νοσοκομεία της Ελλάδας όπου λειτουργούν τέτοια ιατρεία. Επομένως, στη χώρα μας υπάρχει η δυνατότητα για εκπαίδευση γιατρών και νοσηλευτών για τη δημιουργία ιατρείων διαβητικού ποδιού.
Είναι χαρακτηριστικό, πρόσθεσε ο κ. Τεντολούρης, ότι σε κανένα από αυτά τα ιατρεία δεν υπάρχει επίσημα ποδολόγος – ποδοθεραπευτής, ούτε ορθωτιστής, επειδή το επάγγελμα αυτό δεν έχει αναγνωριστεί από το Ελληνικό Κράτος και δεν προβλέπονται θέσεις για αυτό στο Εθνικό Σύστημα Υγείας. Στην Ελλάδα υπάρχουν αυτή τη στιγμή 14 ποδολόγοι – ποδοθεραπευτές που εργάζονται στον ιδιωτικό τομέα και οι οποίοι είναι απόφοιτοι σχολών του εξωτερικού. Έτσι, αποτελεί επιτακτική ανάγκη για τη χώρα μας η δημιουργία Σχολής επιπέδου ΤΕΙ Ποδολόγων-Ποδοθεραπευτών και Ορθωτιστών για τη στελέχωση των ιατρείων διαβητικού ποδιού.
Αναφερόμενη στη νόσο, η κ. Καλλιγιάννη επεσήμανε ότι αν και ο σακχαρώδης διαβήτης θεωρείται κατεξοχήν μεταβολική νόσος, εκ των πραγμάτων αποδεικνύεται ότι μπορεί να είναι ταυτόχρονα και αγγειακή. Και αυτό γιατί αγγειακές επιπλοκές συναντώνται πολύ συχνά στους διαβητικούς ασθενείς και αποτελούν την κύρια αιτία ενδονοσοκομειακής νοσηλείας τους. Μάλιστα, η αγγειακή νόσος είναι 4-5 φορές συχνότερη στους διαβητικούς ασθενείς, εμφανίζεται επιθετικότερη συγκριτικά με τους μη διαβητικούς και εγκαθίσταται σε νεώτερη ηλικία, με ίση κατανομή μεταξύ ανδρών και γυναικών.
Οι αθηροσκληρυντικές βλάβες των αρτηριών επιτείνονται στην παρουσία του διαβήτη, δημιουργώντας ταχύτατα στενώσεις ή και αποφράξεις του αυλού των αγγείων. Οι αλλοιώσεις αυτές προσβάλλουν εν δυνάμει όλα τα αγγεία του σώματος. Είναι, όμως, ιδιαίτερης σημασίας το γεγονός ότι ίσως πουθενά αλλού στο ανθρώπινο σώμα δεν παρατηρούνται τόσο καθαρά και σε τέτοια έκταση οι καταστροφικές συνέπειες των επιπλοκών του σακχαρώδη διαβήτη όπως στα πόδια των διαβητικών ασθενών.
Η αποφρακτική αρτηριοπάθεια των κάτω άκρων συνδέεται άμεσα με το πολύπλοκο σύνδρομο του διαβητικού ποδιού. Στην παρουσία του διαβήτη οι βλάβες εστιάζονται στις περιφερικές, κυρίως, αρτηρίες κάτω από το γόνατο, οι οποίες είναι αγγεία μεσαίου και μικρού διαμετρήματος. Πρέπει να σημειωθεί ότι στην εμφάνιση και την ταχεία εξέλιξη της διαβητικής αγγειοπάθειας συμβάλλουν παράγοντες όπως ο χρόνος εμφάνισης και η ρύθμιση του διαβήτη, η υψηλή αρτηριακή πίεση, το κάπνισμα, η υπερλιπιδαιμία και η παχυσαρκία.
Η κ. Καλλιγιάννη εξήγησε ότι η παρουσία των αποφρακτικών αρτηριακών βλαβών στα κάτω άκρα υποδηλώνεται από έναν συνδυασμό συμπτωμάτων στο μεγαλύτερο αριθμό των ασθενών. Περίπου στο 1/3 των πασχόντων δεν παρατηρούνται συμπτώματα. Το ηπιότερο σύμπτωμα της ισχαιμίας είναι η εμφάνιση πόνου στο γλουτό ή την κνήμη κατά την βάδιση σε ορισμένη απόσταση, το οποίο αποκαλείται διαλείπουσα χωλότητα. Είναι ιδιαίτερα σημαντική η αξιολόγηση του προβλήματος σε αυτό το στάδιο γιατί έτσι μπορεί να ανακοπεί η πορεία της νόσου σε κρίσιμη ισχαιμία.
Η κρίσιμη ισχαιμία αποτελεί σοβαρότατη εξέλιξη της αρτηριοπάθειας, οφείλεται, κυρίως, σε εκτεταμένες και πολυεπίπεδες αλλοιώσεις και χαρακτηρίζεται από συνεχή πόνο, ιδίως στη διάρκεια της νύχτας. Μερικές φορές η διάγνωση τίθεται λόγω της εμφάνισης ελκών ή νεκρώσεων στα δάκτυλα και την πτέρνα. Η εξέλιξη της περιφερικής αρτηριακής νόσου σε κρίσιμη ισχαιμία είναι ταχύτατη στους διαβητικούς ασθενείς και επέρχεται τουλάχιστον στο 1/3 των ασθενών με βλάβες στις αρτηρίες της κνήμης.
Η αντιμετώπιση της διαβητικής αρτηριοπάθειας των κάτω άκρων συνδέεται άμεσα με την ποιότητα ζωής, πρακτικά τη δυνατότητα να βαδίζει κανείς. Για το λόγο αυτό ο κύριος άξονας αυτής της ποιότητας ζωής είναι η διάσωση του άκρου. Και εδώ τίθεται το ερώτημα: ποιος είναι ο καλύτερος τρόπος αντιμετώπισης της ταχείας εξέλιξης και των επιπλοκών της διαβητικής περιφερικής αρτηριοπάθειας; Σαφώς και η πρόληψή της, με την απομάκρυνση των παραγόντων κίνδυνου, η οποία θα ανακόψει την πορεία της νόσου.
Έτσι, η σωστή ρύθμιση του διαβήτη, η διακοπή του καπνίσματος, ο έλεγχος της υπερλιπιδαιμίας και της υπέρτασης, η καταπολέμηση της παχυσαρκίας και η άσκηση είναι μερικοί από τους βασικούς κανόνες έλεγχου της εξέλιξης της νόσου. Η χορήγηση από τον ιατρό αντιαιμοπεταλιακών και αιμορεολογικων φαρμάκων θεωρείται τις περισσότερες φορές απαραίτητη για τον έλεγχο της νόσου.
Όταν, όμως, οι αθηροσκληρωτικές βλάβες των αρτηριών είναι σοβαρές και δεν ανταποκρίνονται στα συντηρητικά μέτρα θεραπείας και η νόσος εξελίσσεται ταχύτατα με σοβαρό κίνδυνο επιπλοκών (έλκη, νεκρώσεις, λοίμωξη του ποδιού), τότε η χειρουργική θεραπεία είναι επιβεβλημένη προκειμένου να αποκατασταθεί η αρτηριακή κυκλοφορία του ποδιού, να επουλωθούν τα ισχαιμικά έλκη και να αποφευχθεί ο ακρωτηριασμός. Η συμβολή τόσο των χειρουργικών, όσο και των ενδαγγειακων επεμβάσεων στην επαναιμάτωση του διαβητικού ισχαιμικού ποδιού έχει σαν αποτέλεσμα τη θεαματική μείωση των ακρωτηριασμών τις τελευταίες δεκαετίες.