Δερματικό Λέμφωμα (Cutaneous lymphoma NHL )

Τι είναι το λέμφωμα;
Το λέμφωμα είναι καρκίνος του λεμφικού συστήματος.
Το λεμφικό σύστημα είναι ένα δίκτυο λεπτών σωλήνων και λεμφαδένων που τρέχουν σε όλο το σώμα. Οι λεμφαδένες είναι αδένες σε σχήμα φασολιού. Οι λεπτοί σωλήνες ονομάζονται λεμφικά αγγεία ή λεμφικά αγγεία. Το υγρό ιστού που ονομάζεται λέμφη κυκλοφορεί γύρω από το σώμα σε αυτά τα αγγεία και ρέει μέσω των λεμφαδένων. Η λέμφη περιέχει μεγάλο αριθμό λευκών αιμοσφαιρίων (λεμφοκύτταρα) που καταπολεμούν τη μόλυνση.
Όταν έχετε λέμφωμα, μερικά από τα λεμφοκύτταρά σας δεν λειτουργούν σωστά. Αρχίζουν να διαιρούνται συνεχώς αλλά δεν αναπτύσσονται πλήρως. Έτσι δεν μπορούν να καταπολεμήσουν τη μόλυνση όπως κάνουν τα φυσιολογικά λευκά αιμοσφαίρια
Τι είναι το λέμφωμα του δέρματος;
Υπάρχουν 2 τύποι λεμφοκυττάρων ή λευκών αιμοσφαιρίων:
Τ κύτταρα
Β κύτταρα
Στο δερματικό λέμφωμα τα Τ κύτταρα ή τα Β κύτταρα αναπτύσσονται εκτός ελέγχου εντός του δέρματος. Υπάρχουν 2 κύριοι τύποι λεμφώματος του δέρματος:
το δερματικό λέμφωμα Τ κυττάρων (CTCL) ξεκινά στα Τ κύτταρα του δέρματος
το δερματικό λέμφωμα Β κυττάρων (CBCL) ξεκινά στα Β κύτταρα του δέρματος
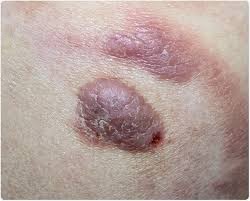

Το CTCL από Τ λεμφοκύτταρα είναι ο πιο κοινός τύπος λεμφώματος του δέρματος. Προκαλεί επίπεδα κόκκινα μπαλώματα στο δέρμα που μοιάζουν με έκζεμα και μπορεί να είναι φαγούρα. Μπορούν να επηρεαστούν αρκετά μέρη του σώματος.
Το CBCL από Β λεμφοκύτταρα είναι ένας πιο ασυνήθιστος τύπος. Οι άνθρωποι τείνουν να έχουν εξογκώματα στο δέρμα τους σε 1 ή 2 περιοχές, αντί να επηρεάζουν όλο το σώμα.
Δερματικό Λέμφωμα Τ κυττάρων
Συμπτώματα
Πολλοί τύποι CTCL ξεκινούν ως επίπεδα κόκκινα μπαλώματα στο δέρμα, κάτι που μερικές φορές μπορεί να είναι φαγούρα. Με πιο σκούρο δέρμα, τα μπαλώματα μπορεί να φαίνονται πιο ανοιχτά ή πιο σκούρα από το γύρω δέρμα.
Στα αρχικά στάδια, τα επιθέματα του δέρματος μπορεί να μοιάζουν με άλλες κοινές καταστάσεις όπως το έκζεμα ή η ψωρίαση.
Διάγνωση
Οι γιατροί διαγιγνώσκουν το CTCL λαμβάνοντας ένα δείγμα του προσβεβλημένου δέρματος (βιοψία). Ένας ειδικός γιατρός (ιστοπαθολόγος) το εξετάζει με μικροσκόπιο, αναζητώντας καρκινικά Τ κύτταρα.


Η διάγνωση λεμφώματος του δέρματος μπορεί να είναι δύσκολη. Επομένως, δεν είναι ασυνήθιστο να έχουμε περισσότερες από μία βιοψίες για αρκετές εβδομάδες ή μήνες.
Η συνεργασία του αιματολόγου με το δερματολόγο είναι πολύ σημαντική για τη διάγνωση αλλά και για την περαιτέρω θεραπεία
Τύποι δερματικού λεμφώματος Τ κυττάρων (CTCL)
Υπάρχουν διαφορετικοί τύποι CTCL. Τα περισσότερα είναι αργής ανάπτυξης (χαμηλής ποιότητας), αλλά μερικά μπορεί να αναπτύσσονται γρήγορα (υψηλού βαθμού).
Η γνώση του τύπου και του βαθμού του λεμφώματος βοηθά τους γιατρούς να αποφασίσουν για την καλύτερη θεραπεία και πόσο σύντομα θα ξεκινήσει. Για μερικούς πολύ αργούς αναπτυσσόμενους τύπους CTCL, η θεραπεία μπορεί να μην χρειάζεται να ξεκινήσει αμέσως.
Οι πιο συνηθισμένοι τύποι CTCL είναι η σπογγώδης μυκητίαση και το σύνδρομο Sezary.
Σπογγώδης μυκητίαση
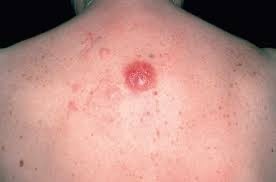
Είναι ένας αργός αναπτυσσόμενος (χαμηλού βαθμού) τύπος CTCL.Ξεκινα συχνά ως ακανόνιστη περιοχή του ξηρού ή φολιδωτού δέρματος. Μπορεί να εμφανιστεί ως απλή αλλοίωση σε πολλές περιοχές του σώματος. Τα εξανθήματα μπορούν να εμφανιστούν οπουδήποτε στο σώμα, αλλά πιο συχνά βρίσκονται στο στήθος, την κοιλιά, την πλάτη και τους γλουτούς. Αυτές οι μη φυσιολογικές περιοχές του δέρματος μπορεί να σχηματίσουν υψωμένες πλάκες.
Σε έναν μικρό αριθμό ατόμων, μπορεί να εμφανιστούν δερματικοι όγκοι (όγκοι). Σπάνια, η ασθένεια γίνεται πιο προχωρημένη και το δέρμα εμφανίζεται κόκκινο, πρησμένο και επώδυνο παντού. Αυτό ονομάζεται ερυθροδερμική σπογγώδης μυκητίαση . Σε μερικές περιπτώσεις τα καρκινικά κύτταρα μπορούν να εξαπλωθούν στους λεμφαδένες ή σε όργανα όπως το ήπαρ.
Σύνδρομο Sezary
Ένας σπάνιος τύπος CTCL ονομάζεται σύνδρομο Sezary. Συνδέεται στενά με σπογγώδη μυκητίαση, αλλά το μεγαλύτερο μέρος ή το σύνολο του δέρματος καλύπτεται από κόκκινες ερυθηματικες πλάκες. Υπάρχουν επίσης καρκινικά κύτταρα Τ (που ονομάζονται κύτταρα Sezary) στο αίμα.
Το σύνδρομο Sezary είναι ένας ταχύτερα αναπτυσσόμενος (υψηλής ποιότητας) τύπος CTCL. Τα άτομα με σύνδρομο Sezary έχουν συχνά εξασθενημένο ανοσοποιητικό σύστημα. Υπάρχει λοιπόν αυξημένος κίνδυνος λοίμωξης.

Στάδια
Το στάδιο δείχνει πόσο μεγάλο μέρος του δέρματος επηρεάζεται από λέμφωμα και αν έχει εξαπλωθεί στους λεμφαδένες ή σε άλλα όργανα του σώματος.
Υπάρχουν 4 κύρια στάδια για τη σπογγώδη μυκητίαση. Το σύνδρομο Sezary είναι ένα προχωρημένο στάδιο επειδή είναι μια προχωρημένη ασθένεια κατά τη διάγνωση.
Στάδιο 1
Το στάδιο 1 επηρεάζει μόνο το δέρμα (σε εξανθήματα ή πλάκες). Αυτό το στάδιο χωρίζεται σε δύο ομάδες:
το στάδιο 1Α σημαίνει ότι το λέμφωμα επηρεάζει λιγότερο από το 10% του δέρματος
Το στάδιο 1Β σημαίνει ότι έχει γίνει πιο εξαπλωμένο, επηρεάζοντας περισσότερο από το 10% του δέρματος
Στάδιο 2
Το στάδιο 2 χωρίζεται σε 2 ομάδες:
το στάδιο 2Α σημαίνει ότι υπάρχουν μπαλώματα ή πλάκες στο δέρμα και οι λεμφαδένες είναι διογκωμενοι, αλλά δεν υπάρχουν καρκινικά κύτταρα εκεί
το στάδιο 2Β σημαίνει ότι υπάρχουν ένας ή περισσότεροι όγκοι στο δέρμα
Στάδιο 3
Το στάδιο 3 χωρίζεται σε 2 ομάδες:
το στάδιο 3Α σημαίνει ότι το μεγαλύτερο μέρος του δέρματος (περισσότερο από 80%) εμφανίζεται ερυθρό και επώδυνο (ερυθροδερμική σπογγώδης μυκητίαση)
Το στάδιο 3Β είναι το ίδιο με το 3Α, αλλά υπάρχουν ορισμένα καρκινικά Τ κύτταρα (Sezary κύτταρα) στο αίμα
Στάδιο 4
Το στάδιο 4 χωρίζεται σε 3 ομάδες:
το στάδιο 4Α1 σημαίνει ότι υπάρχουν υψηλοί αριθμοί καρκινικών Τ κυττάρων (κύτταρα Sezary) στο αίμα (σύνδρομο Sezary)
το στάδιο 4Α2 σημαίνει ότι υπάρχουν καρκινικά κύτταρα Τ στους λεμφαδένες
το στάδιο 4Β σημαίνει ο καρκίνος έχει εξαπλωθεί σε άλλα όργανα του σώματος, όπως το ήπαρ ή ο σπλήνας
Θεραπευτική αγωγή
Όσον αφορά τους περισσότερους καρκίνους, οι θεραπείες εξαρτώνται από το στάδιο της νόσου κατά τη διάγνωση. Για μερικούς πολύ αργούς αναπτυσσόμενους τύπους λεμφώματος του δέρματος, η θεραπεία μπορεί να μην χρειάζεται να ξεκινήσει αμέσως.
Πολλά λεμφώματα του δέρματος αναπτύσσονται αργά, επομένως μπορεί να μην χρειάζεται αμέσως θεραπεία αλλά τακτικές εξετάσεις με τον ειδικό.
Ο γιατρός μπορεί να προτείνει μια ενυδατική κρέμα κάθε μέρα και ένα μαλακτικό στο νερό του μπάνιου για να βοηθήσει στην ξηρότητα του δέρματος και να ανακουφίσει τον ήπιο κνησμό. Τα μαλακτικά βοηθούν στην αφυδάτωση του δέρματος δημιουργώντας ένα προστατευτικό στρώμα.
Θεραπεία απευθείας στο δέρμα
Η θεραπεία απευθείας στο δέρμα ονομάζεται επίσης τοπική θεραπεία. Είναι χρήσιμη για CTCL πρώιμου σταδίου. Οι θεραπείες περιλαμβάνουν στεροειδείς κρέμες ή και χημειοθεραπεία.
Στεροειδείς κρέμες
Αυτες βοηθούν στην ανακούφιση από τον κνησμό και μπορούν να καθαρίσουν τα μπαλώματα ή τις πλάκες του CTCL για μεγάλα χρονικά διαστήματα. Οι γιατροί γενικά συνταγογραφούν τοπικά στεροειδή για μικρές περιόδους καθώς μπορούν να προκαλέσουν παρενέργειες του δέρματος στην πληγείσα περιοχή.
Κρέμα χημειοθεραπείας
Αυτό ονομάζεται τοπική χημειοθεραπεία. Στο Ηνωμένο Βασίλειο, οι γιατροί χρησιμοποιούν συνήθως ένα φάρμακο χημειοθεραπείας που ονομάζεται καρμουστίνη (BCNU).
Εφαρμόζετε κρέμα χημειοθεραπείας στην πληγείσα περιοχή καθημερινά ή κάθε δεύτερη μέρα. Πρέπει να απλώνεται φορώντας γάντια γιατί το φάρμακο χημειοθεραπείας βλάπτει το κανονικό δέρμα.
Μερικοί άνθρωποι αναπτύσσουν αλλεργική αντίδραση στη χημειοθεραπεία και πρέπει να σταματήσουν τη θεραπεία για λίγο ή να αλλάξουν σε άλλο φάρμακο.
Θεραπεία με υπεριώδης ακτινοβολία (PUVA)
Η θεραπεία με υπεριώδες φως Psoralen (PUVA) είναι πολύ χρήσιμη για πλάκες και μεγαλύτερες περιοχές του CTCL. Το Psoralen (P) είναι ένα φάρμακο που κάνει το δέρμα σας πολύ ευαίσθητο στο υπεριώδες φως (UVA) για περίπου 24 ώρες.
Πώς χορηγείται
Αρχικά λαμβάνονται τα δισκία psoralen. Περίπου 2 ώρες αργότερα, ο γιατρός χρησιμοποιει ένα υπεριώδες φως στο δέρμα.
Συνήθως γίνεται 2 η 3 φορές την εβδομάδα έως ότου δεν υπάρχει ένδειξη λεμφώματος.
Το Psoralen κάνει επίσης τα μάτια σας πιο ευαίσθητα στο φως, οπότε την ημέρα που θα κάνετε θεραπεία θα χρειαστεί να φοράτε γυαλιά ηλίου, τόσο σε εσωτερικούς όσο και σε εξωτερικούς χώρους, μέχρι τον ύπνο. Ο γιατρός ή η νοσοκόμα σας θα δώσει συμβουλές σχετικά με την προστασία του δέρματος και των ματιών από το υπεριώδες φως και για πόσο καιρό.Η θεραπεία αυτή χορηγείται από εξειδικευμένους δερματολόγους με εμπειρία σε αυτό το είδος της θεραπείας
Μετά τη θεραπεία
Όταν ολοκληρωθεί η θεραπεία, χρειάζεται τακτικά παρακολούθηση στην κλινική. Το CTCL υποτροπιαζει γενικά και έτσι μπορεί να χρειαστεί ξανά θεραπεία PUVA.
Παρενέργειες
Οι βραχυπρόθεσμες ανεπιθύμητες ενέργειες μπορεί να περιλαμβάνουν ερυθρότητα του δέρματος, ξηρό δέρμα και φαγούρα στο δέρμα και εξάνθημα.
Μία από τις μακροπρόθεσμες παρενέργειες του PUVA, ιδιαίτερα με υψηλότερες δόσεις, είναι ο αυξημένος κίνδυνος καρκίνου του δέρματος(κυρίως βασικοκυτταρικου).
Ο γιατρός θα μιλήσει για τη φροντίδα στον ήλιο και θα παρακολουθεί για σημάδια καρκίνου του δέρματος. Οι βασικοκυτταρικοι καρκίνοι του δέρματος είναι ιάσιμοι
Θεραπεία στενής ζώνης UVB (TLO-1)
Αυτό είναι παρόμοιο με τη θεραπεία PUVA. Αλλά χρησιμοποιεί UVB φως και όχι UVA. Και δεν χρειάζεται το φάρμακο Psoralen που κάνει το δέρμα πιο ευαίσθητο στο φως.
Η θεραπεία με TLO-1 δεν φτάνει τόσο βαθιά στο δέρμα όσο η θεραπεία με PUVA. Συνήθως einai μόνο για τη θεραπεία πολύ λεπτών πλακών ασθένειας.
Οι παρενέργειες της θεραπείας με TLO-1 είναι παρόμοιες με την PUVA, αλλά υπάρχει μικρότερος κίνδυνος ανάπτυξης καρκίνου του δέρματος με θεραπεία στενής ζώνης με UVB.
Ακτινοθεραπεία
Η ακτινοθεραπεία χαμηλής δόσης στο δέρμα (επιφανειακή ακτινοθεραπεία) μπορεί να λειτουργήσει καλά για το CTCL.
Συνήθως έχετε 2 έως 5 θεραπείες.
Παρενέργειες
Η ακτινοθεραπεία στο δέρμα δεν έχει πολλές παρενέργειες.
Το δέρμα στην περιοχή θεραπείας μπορεί να γίνει ελαφρώς κόκκινο και επώδυνο. Αυτό θα αρχίσει να εξαφανίζεται μόλις τελειώσει η θεραπεία.
Επίσης σε ένα μέρος του σώματος που έχει μαλλιά, θα έχετε κάποια προσωρινή τριχόπτωση.
Υπάρχει ένας μικρός αυξημένος κίνδυνος καρκίνου του δέρματος στην περιοχή θεραπείας.
Συνολική θεραπεία δέσμης ηλεκτρονίων δέρματος (TSEBT)
Αυτός είναι ένας τύπος ακτινοθεραπείας σε ένα εξειδικευμένο κέντρο.
Δίδεται TSEBT σε μεγαλύτερες περιοχές CTCL που δεν έχουν αναπτυχθεί πολύ βαθιά στο δέρμα συνήθως για CTCL που δεν ανταποκρίθηκε σε άλλη θεραπεία ή υποτροπιασε.
Γίνεται 4 έως 5 ημέρες την εβδομάδα για 2 έως 5 εβδομάδες. Τυχόν περιοχές του σώματός που είναι πολύ ευαίσθητες ή όπου το δέρμα είναι λεπτό θα προστατεύονται. Για παράδειγμα, θα έχετε ασπίδες για να προστατεύσετε τα μάτια σας.
Το TSEBT λειτουργεί kαλά. Ωστόσο, δεν διατηρεί τον CTCL υπό έλεγχο για πάντα. Αλλά μπορεί να ξαναχρησιμοποιηθει όταν το λέμφωμα υποτροπιάσει
Παρενέργειες
Ανεπιθύμητες ενέργειες μπορεί να υπάρχουν έως και 6 μήνες μετά τη θεραπεία. Μπορούν να περιλαμβάνουν:
κνησμό, ξεφλούδισμα του δέρματος
απώλεια μαλλιών
κοκκίνισμα και πρήξιμο του δέρματος
μειωμένη εφίδρωση
ξηρότητα του δέρματος
Μακροπρόθεσμα, υπάρχει αυξημένος κίνδυνος ανάπτυξης άλλων τύπων καρκίνου του δέρματος. Αλλά η νοσοκόμα και ο γιατρός παρακολουθούν στενά για αυτό. Το κύριο μέλημα είναι η θεραπεία του λεμφώματος.
Χημειοθεραπεία
Η χημειοθεραπεία χρησιμοποιεί αντικαρκινικά (κυτταροξικά) φάρμακα για την καταστροφή των καρκινικών κυττάρων ως δισκία ή σε φλέβα (ενδοφλεβίως).
Οι γιατροί χρησιμοποιούν συνήθως χημειοθεραπεία μόνο όταν προχωρήσει το CTCL. Το έχετε για να ελέγξετε τα συμπτώματα και να σας κάνει πιο άνετα. Η χημειοθεραπεία συχνά λειτουργεί καλά για το CTCL, αλλά δυστυχώς η ανταπόκριση συνήθως δεν διαρκεί πολύ. Μπορεί να βοηθήσει για μήνες και όχι χρόνια.
Τύποι
Ένα από τα ακόλουθα φάρμακα χημειοθεραπείας ως δισκίο:
χλωραμβουκίλη
μεθοτρεξάτη
ετοποσίδη
Ή χημειοθεραπεία μέσω φλέβας.
Τα φάρμακα περιλαμβάνουν:
αντιμεταβολίτες
φλουδαραβίνη
λιποσωμική δοξορουβουκίνη
γεμσιταβίνη
Μπορεί να δοθει ένα φάρμακο χημειοθεραπείας ή ένας συνδυασμός φαρμάκων.
Στοχευμένη θεραπεία με φάρμακα
Τα στοχευμένα φάρμακα για τον καρκίνο λειτουργούν «στοχεύοντας» αυτές τις διαφορές που βοηθούν ένα καρκινικό κύτταρο να επιβιώσει και να αναπτυχθεί. Υπάρχουν πολλοί διαφορετικοί στόχοι στα καρκινικά κύτταρα και διαφορετικά φάρμακα που τους στοχεύουν.
Ένα μονοκλωνικό αντίσωμα είναι ένα φάρμακο που στοχεύει συγκεκριμένες πρωτεΐνες σε καρκινικά κύτταρα. Το CD30 είναι μια πρωτεΐνη που μερικές φορές βρίσκεται στο δερματικό λέμφωμα Τ κυττάρων (CTCL).
Το φάρμακο Brentuximab είναι ένα μονοκλωνικό αντίσωμα που στοχεύει την πρωτεΐνη CD30.
Ιντερφερόνη
Η ιντερφερόνη είναι ένας τύπος ανοσοθεραπείας. Λειτουργεί με την τόνωση του ανοσοποιητικού συστήματος για τον έλεγχο του λεμφώματος.Δίνεται ως ένεση κάτω από το δέρμα. Αυτό γίνεται 3 φορές την εβδομάδα.
Μπορεί να δοθεί ιντερφερόνη από μόνη της η με άλλες θεραπείες όπως PUVA, εξωσωματική φωτοφαίρεση (ECP) ή βηξαροτένιο.
Παρενέργειες
Οι πιο συχνές ανεπιθύμητες ενέργειες είναι:
πυρετός
ρίγος
πόνοι
κούραση
Μπεξαροτένη
Το Bexarotene είναι ένα ρετινοειδές. Τα ρετινοειδή είναι μια ομάδα φαρμάκων που σχετίζονται με τη βιταμίνη Α.
Όταν το έχετε
Συνήθως διδεται για πιο προχωρημένο CTCL που έχει υποτροπιασει μετά από άλλες θεραπείες ως κάψουλα μόνο του ή με άλλη θεραπεία όπως:
θεραπεία με υπεριώδες φως psoralen (PUVA)
ιντερφερόνη
εξωσωματική φωτοφαίρεση (ECP)
Παρενέργειες
Οι κύριες παρενέργειες περιλαμβάνουν αύξηση των επιπέδων χοληστερόλης και λίπους (τριγλυκεριδίων) στο αίμα και μείωση των ορμονών του θυρεοειδούς.
Εξωσωματική φωτοφαίρεση (ECP)
Το ECP είναι ένας τύπος θεραπείας PUVA που θεραπεύει το αίμα.
Οι γιατροί το χρησιμοποιούν για τη θεραπεία ατόμων με προχωρημένο CTCL, ειδικά του συνδρόμου Sezary. Αυτή η θεραπεία είναι διαθέσιμη μόνο σε ορισμένα εξειδικευμένα κέντρα.Το αίμα περνά μέσα από ένα μηχάνημα, το οποίο χωρίζει μερικά από τα λευκά αιμοσφαίρια. Το αίμα, μείον τα λευκά αιμοσφαίρια, στη συνέχεια επιστρέφει στη φλέβα σας.
Η νοσοκόμα ή ο γιατρός αντιμετωπίζει τα διαχωρισμένα λευκά αιμοσφαίρια με ένα ελαφρύ ευαισθητοποιητικό φάρμακο (psoralen). Στη συνέχεια τα εκθέτουν σε υπεριώδες φως (UVA). Αυτό το φως ενεργοποιεί το φάρμακο έτσι ώστε να είναι σε θέση να καταστρέψει τα κύτταρα λεμφώματος.
Μετά από αυτήν τη διαδικασία, η νοσοκόμα επιστρέφει τα επεξεργασμένα λευκά αιμοσφαίρια στη φλέβα σας. Συνήθως γινεαται και πάλι τη θεραπεία την επόμενη μέρα.
Η ίδια η θεραπεία διαρκεί από 3 έως 4 ώρες σε κύκλο των 2 ημερών κάθε 2 έως 4 εβδομάδες. Πολλοί άνθρωποι έχουν αυτήν τη θεραπεία για ένα χρόνο ή περισσότερο.
Παρενέργειες
Η πραγματοποίηση αυτής της διαδικασίας δεν βλάπτει, αλλά μερικοί άνθρωποι μπορεί να αισθάνονται λίγο αδύναμοι ή ζάλη κατά τη διάρκεια ή μετά από αυτήν.
Στη συνέχεια, το δέρμα και τα μάτια μπορεί να είναι πιο ευαίσθητα στο ηλιακό φως για περίπου 24 ώρες.
Μεταμόσχευση βλαστοκυττάρων ή μυελού των οστών
Αυτές είναι θεραπείες υψηλής δόσης που χρησιμοποιούνται για ορισμένους τύπους καρκίνου. Μερικοι ασθενείς με προχωρημένο CTCL έχουν θεραπεία με χημειοθεραπεία υψηλής δόσης και μεταμόσχευση βλαστικών κυττάρων ή μυελού των οστών. Οι γιατροί συνήθως προτείνουν μόνο αυτόν τον τύπο θεραπείας σε άτομα που είναι νέοι και υγιείς και μοιάζουν περισσότερο να είναι σε θέση να αντιμετωπίσουν τις παρενέργειες.
Για το CTCL, συνήθως γίνεται αλλογενής μεταμόσχευση αιμοποιητικών βλαστικών κυττάρων ή μυελού των οστών.
Μονοκλωνικά αντισώματα
Αυτά είναι ένα είδος στοχευμένης θεραπείας. Υπήρξαν κάποιες καλές απαντήσεις σε ορισμένους ασθενείς με CTCL. Και οι πρώτες δοκιμές εξέτασαν έναν άλλο τύπο μονοκλωνικού αντισώματος, με πολλά υποσχόμενα αποτελέσματα.
Ανοσοτροποποιητικά φάρμακα
Αυτά τα φάρμακα βοηθούν το ανοσοποιητικό σύστημα να στοχεύει καρκινικά κύτταρα. Οι γιατροί εξετάζουν εάν η λήψη λεναλιδομίδης μετά από χημειοθεραπεία μπορεί να αποτρέψει ή να καθυστερήσει την επιστροφή του CTCL.
Αναστολείς HDAC
Οι αναστολείς της αποακετυλάσης της ιστόνης (HDAC) μπλοκάρουν τα ένζυμα (ισακετυλαλάσες της ιστόνης) στο σώμα τα οποία τα κύτταρα πρέπει να αναπτυχθούν και να διαιρεθούν. Οι γιατροί εξέτασαν τους αναστολείς HDAC για το CTCL συμπεριλαμβανομένων:
βορινοστάτης
ρομιδεψίνη
JNJ-26481585