Καρκίνος του μαστού:

Στην Ελλάδα, ο ειδικός γιατρός δεν αποτελεί πανάκεια
Υπολογίζεται ότι μία στις 9 γυναίκες θα προσβληθεί κάποια στιγμή της ζωής της από καρκίνο του μαστού. Στην Ελλάδα καταγράφονται κάθε χρόνο περίπου 4.500 νέα περιστατικά καρκίνου του μαστού.
Ποιοι παράγοντες ενοχοποιούνται για την εμφάνιση καρκίνου του μαστού; Πόσο ευσταθούν όλα όσα διαβάζουμε κατά καιρούς; Πού σταματούν οι μύθοι και πού ξεκινά η αλήθεια; Υπάρχουν τύποι καρκίνου του μαστού που είναι πιο επικίνδυνοι από άλλους; Πολλά και βασανιστικά τα ερωτήματα που απασχολούν κάθε γυναίκα σήμερα, σχετικά με τον καρκίνο που σκοτώνει κάθε χρόνο περίπου 2.000 Ελληνίδες.
Τις απαντήσεις σε όλα αυτά τα ερωτήματα, δίνει ο Χειρουργός – Δ/ντής Κλινικής Μαστού στο Αντικαρκινικό Ογκολογικό Νοσοκομείο Αθηνών « Ο Άγιος Σάββας» και Γεν. Γραμματέας Ελληνικής Αντικαρκινικής Εταιρείας, κ. Ευάγγελος Φιλόπουλος.
Ποιες γυναίκες χτυπάει συνήθως ο καρκίνος του μαστού; Τι ηλικίας;
Ο καρκίνος του μαστού είναι εξαιρετικά σπάνιος στις νεαρής ηλικίας γυναίκες. Η συχνότητα εμφάνισης του αρχίζει να αυξάνει μετά τα 40 και ο ρυθμός αύξησης γίνεται ακόμα εντονότερος μετά την ηλικία των 50 ετών (μετά την εμμηνόπαυση). Έτσι, όσο μεγαλώνει μία γυναίκα, τόσο μεγαλύτερος είναι ο κίνδυνος να εμφανίσει καρκίνο του μαστού. Από την ηλικία των 80 και άνω, η αυξητική τάση διακόπτεται και παραμένει σταθερά, σε υψηλό επίπεδο.
Πόσο συχνός είναι ο κληρονομικός καρκίνος του μαστού;
Τα ποσοστά διαφέρουν ελαφρά από χώρα σε χώρα, καθώς εξαρτώνται από την εθνοφυλετική σύνθεση του πληθυσμού που κατοικεί σ’ αυτές. Γενικά, εκτιμάται ότι περίπου το 5% των καρκίνων έχουν ως αιτία τους γονιδιακές βλάβες που κληρονομούνται από τους γονείς στα παιδιά.
Υπάρχουν σήμερα γνωστές μεταλλάξεις γονιδίων καρκίνου του μαστού. Μπορούμε εξετάζοντας αυτά τα γονίδια να προβλέψουμε ποιες γυναίκες θα πάθουν καρκίνο του μαστού;
Είναι γνωστό ότι οι μεταλλάξεις σε δύο γονίδια, το BRCA1 και BRCA2, μπορούν να έχουν μεταδοθεί από τους γονείς στα παιδιά. Οι φορείς τέτοιων μεταλλάξεων είναι πολύ πιθανό να αναπτύξουν κατά τη διάρκεια της ζωής τους καρκίνο του μαστού. Δεν είναι όμως αυτά τα μόνα ένοχα γονίδια γι’ αυτή τη νόσο.
Μία πλειάδα γονιδίων έχουν εντοπιστεί, η κακή λειτουργία των οποίων οδηγεί με τον ένα ή τον άλλο τρόπο στη δημιουργία καρκίνου του μαστού. Το θέμα καθιστά ακόμη πιο περίπλοκο, το γεγονός ότι, αφενός μεν εξακολουθούν να εντοπίζονται νέα γονίδια που εμπλέκονται στην καρκινογένεση, αφ’ ετέρου το ότι στην όλη κακοήθη εξαλλαγή, σημαντικό ρόλο ασκεί το περιβάλλον μέσα στο οποίο αναπτύσσονται τα κύτταρα του μαστού (το στρώμα).
Στην εποχή μας, είναι εφικτό να ανιχνεύσουμε αν μία υγιής γυναίκα είναι φορέας μεταλλάξεων στα γονίδια BRCA1 και BRCA2 και, γνωρίζοντας τον εξαιρετικά μεγάλο κίνδυνο που έχει να εμφανίσει καρκίνο του μαστού, να ασκήσουμε μία εντατική στρατηγική πρόληψης της νόσου.
Προσοχή, όμως! Οι εξετάσεις αυτές έχουν νόημα να γίνονται μόνο σε γυναίκες με επιβαρυμένο ιστορικό στις οποίες η πιθανότητα να υφίσταται κληρονομική προδιάθεση είναι πολύ μεγάλη.
Παράγοντες κινδύνου για την εμφάνιση καρκίνου του μαστού.
Μύθοι και αλήθειες.
Θα πρέπει να γίνει κατανοητό ότι στην περίπτωση του καρκίνου του μαστού δεν έχει αναδειχθεί κάποιος παράγοντας που να ενοχοποιείται ως βασικός υπεύθυνος για την κακοήθη εξαλλαγή των κυττάρων του μαστικού αδένα, όπως συμβαίνει π.χ. με το κάπνισμα και τον καρκίνο του πνεύμονα ή πολλών άλλων μορφών καρκίνου. Έτσι, η πρωτογενής πρόληψη δεν είναι τόσο σημαντική στον καρκίνο του μαστού, όσο είναι σε άλλες μορφές της νόσου.
Επιπρόσθετα, την κατάσταση δυσκολεύει το γεγονός πως πολλοί από τους παράγοντες κινδύνου που ευνοούν την εμφάνιση του καρκίνου του μαστού, δεν μπορούν να αντιμετωπιστούν με την αποφυγή τους, είτε γιατί δεν επηρεάζονται από τη συμπεριφορά των γυναικών, είτε γιατί απαιτούν σημαντικές αλλαγές στις υπάρχουσες κοινωνικές αντιλήψεις και συνθήκες.
Ως οι σημαντικότεροι παράγοντες που προάγουν την καρκινογένεση και ως εκ τούτου να αυξάνουν τις πιθανότητες εμφάνισης καρκίνου του μαστού θεωρούνται: η διάγνωση καρκίνου του μαστού τα προηγούμενα χρόνια (οποιουδήποτε τύπου), η ύπαρξη βιοψίας βλάβης στο μαστό που χαρακτηρίστηκε ως «άτυπη υπερπλασία», η ακτινοθεραπεία στην περιοχή του θώρακα σε νεαρή ηλικία (π.χ. για θεραπεία της νόσου Hodgkin), το επιβαρυμένο οικογενειακό ιστορικό (ύπαρξη συγγενών α’ ή β’ βαθμού με καρκίνο του μαστού ή των ωοθηκών), η αύξηση της χρονικής διάρκειας της αναπαραγωγικής ηλικίας της γυναίκας (όταν δηλ. έλευση της έμμηνης ρύσης γίνεται νωρίς και η εμμηνόπαυση έρχεται αργά, σε μεγάλη σχετικά ηλικία), η ατεκνία ή η γένεση του πρώτου παιδιού σε ηλικία μεγαλύτερη των 35 ετών, η χρήση θεραπείας ορμονικής υποκατάστασης (για αντιμετώπιση των συμπτωμάτων της εμμηνόπαυσης) για πολλά χρόνια, η καθημερινή – τακτική κατανάλωση οινοπνευματωδών ποτών, η παχυσαρκία και η καθιστική ζωή.
Η απόκτηση πολλών παιδιών, ο μακροχρόνιος θηλασμός, η υγιεινή ζωή (αποφυγή της παχυσαρκίας και της κατανάλωσης οινοπνευματωδών ποτών και η γυμναστική) από την άλλη, φαίνεται να παρέχουν προστασία απέναντι στη νόσο.
Η χρήση αντισυλληπτικών χαπιών, η διακοπή της εγκυμοσύνης (αποβολή ή έκτρωση), τα σουτιέν με μπανέλες και τα αποσμητικά δεν αυξάνουν τον κίνδυνο εμφάνισης καρκίνου.
Ούτε η φαρμακευτική αγωγή στο πλαίσιο των προσπαθειών εξωσωματικής γονιμοποίησης, φαίνεται να οδηγεί σε καρκινογένεση, μπορεί όμως να επιταχύνει μία ήδη υπάρχουσα διαδικασία. Ως εκ τούτου, η προσεκτική μαστολογική εξέταση της υποψήφιας για εξωσωματική, από ειδικό γιατρό, θεωρείται ως αναγκαία.
Αντισυλληπτικά, απόπειρες εξωσωματικών και ορμονική υποκατάσταση έχουν κατηγορηθεί για εμφάνιση του καρκίνου του μαστού. Πόσο βάσιμες είναι αυτές οι κατηγορίες;
Όπως αναφέρθηκε και προηγουμένως τα αντισυλληπτικά δεν ενοχοποιούνται ως παράγοντας κινδύνου, παρόλο που αρκετές μελέτες σημειώνουν μία ελαφριά αύξηση του κινδύνου εμφάνισης καρκίνου του μαστού μετά από μακροχρόνια χρησιμοποίησή τους. Η όποια αρνητική επίδραση εξαλείφεται με την παρέλευση 5 – 10 ετών από τη διακοπή λήψης των χαπιών.
Όσον αφορά στη θεραπεία ορμονικής υποκατάστασης, δεδομένα από μεγάλες έρευνες, έδειξαν ότι σχετίζεται με αυξημένο κίνδυνο εμφάνισης καρκίνου του μαστού. Στις Η.Π.Α. η μείωση των κρουσμάτων καρκίνου του μαστού που παρατηρήθηκε τα τελευταία χρόνια, αποδίδεται στην μεγάλη μείωση της κατανάλωσης τέτοιων σκευασμάτων. Πρέπει ωστόσο να τονιστεί, ότι η χορήγησή τους για σύντομο χρονικό διάστημα, για να αμβλυνθούν τυχόν έντονα συμπτώματα της εμμηνόπαυσης, δεν φαίνεται να επιδρά αρνητικά στον μαστό. Βεβαίως, η χορήγησή τους θα πρέπει να γίνεται με την αρμόζουσα ιατρική επίβλεψη.
Τέλος, όσον αφορά στις εξωσωματικές, όπως αναφέρθηκε και προηγουμένως, είναι πολύ σημαντικό οι γυναίκες που πρόκειται να υποβληθούν σε αυτές, να εξετάζονται από ειδικό γιατρό (που πιθανό να τους ζητήσει πρόσθετες εξετάσεις, όπως π.χ. μαστογραφία). Τα νεότερα φάρμακα που χρησιμοποιούνται στις προσπάθειες εξωσωματικής γονιμοποίησης, φαίνεται –ευτυχώς- να είναι πολύ πιο ασφαλή από εκείνα των παλαιοτέρων εποχών.
Υπάρχουν και διαφορετικά είδη καρκίνου του μαστού. Ποιος θεωρείται πιο επικίνδυνος;
Υπάρχουν πολλά είδη καρκίνου του μαστού. Ο πιο συνηθισμένος τύπος είναι αυτός που χαρακτηρίζεται με τον όρο: πορογενές διηθητικό καρκίνωμα μη ειδικού τύπου. Ακολουθεί σε συχνότητα το λοβιακό διηθητικό καρκίνωμα. Μικρό ποσοστό επί του συνόλου αποτελούν οι ειδικού τύπου καρκίνοι (που είναι αρκετοί).
Μία ειδική κατηγορία καρκίνων, είναι οι μη διηθητικοί καρκίνοι ή καρκίνοι in situ. Πρόκειται για καρκίνους που δεν μπορούν να δώσουν μεταστάσεις. Αυτό το είδος έχει αυξηθεί σε συχνότητα εμφάνισης, εξαιτίας των προληπτικών ελέγχων με μαστογραφία.
Σε ότι αφορά στην πρόγνωση, οι μεν ειδικοί καρκίνοι έχουν καλύτερη πρόγνωση από τον πορογενή καρκίνο μη ειδικού τύπου. Ωστόσο, είναι κυρίως ο βαθμός κακοήθειας, η ύπαρξη ή όχι ορμονικών υποδοχέων και HER-2 neu, η ύπαρξη λεμφαγγειακής διήθησης και η ύπαρξη μεταστάσεων στους λεμφαδένες, που σε συνδυασμό με το μέγεθος του όγκου, δίνουν πληροφορίες για το κατά πόσο ένας όγκος έχει καλή ή κακή πρόγνωση.
Οι λεγόμενοι τριπλά αρνητικοί όγκοι ( δηλ με αρνητικούς τους δύο ορμονικούς υποδοχείς και υποδοχείς HER-2 neu) φαίνεται να είναι πιο επιθετικοί (γι’ αυτό και αντιμετωπίζονται πιο επιθετικά).
Τα τελευταία χρόνια υπάρχει μία νέα κατηγοριοποίηση του καρκίνου του μαστού σε πέντε υποτύπους (ομάδες) με βάση την γονιδιακή έκφραση των κυττάρων που τον αποτελούν. Μία απ’ αυτές, η ομάδα των καρκινωμάτων «βασικού τύπου» φαίνεται να έχει χειρότερη πρόγνωση, από τις άλλες.
Σε ποιες περιπτώσεις είναι απαραίτητη η αφαίρεση ολόκληρου του μαστού; Πότε και γιατί αφαιρούνται οι λεμφαδένες;
Η μαστεκτομή ενδείκνυται όπου δεν είναι δυνατή η εγχείρηση διατήρηση του στήθους, όταν δηλαδή ο όγκος είναι μεγάλος, η ασθενής δεν μπορεί να υποβληθεί σε ακτινοθεραπεία (και αυτό μπορεί να συμβεί είτε γιατί η ασθενής δεν έχει εύκολη πρόσβαση σε ακτινοθεραπευτικό κέντρο ή έχει παλαιότερα ακτινοβοληθεί στην περιοχή ή πάσχει από νόσο του κολλαγόνου).
Η μαστεκτομή είναι επίσης η συνιστώμενη χειρουργική θεραπεία σε περιπτώσεις όπου στον μαστό υπάρχουν περισσότερες από μία εστίες καρκίνου (πολυεστιακός ή πολυκεντρικός καρκίνος).
Η μαστεκτομή μπορεί να γίνει, επίσης όταν, μετά από συντηρητική εκτομή (ή εκτομές) δεν έχει γίνει κατορθωτό να εξασφαλιστούν υγιή –ασφαλή- όρια εκτομής και έτσι ο κίνδυνος να έχουν παραμείνει εστίες της νόσου στον μαστό είναι αυξημένος.
Η μαστεκτομή μπορεί να αποτελεί τη συνιστώμενη χειρουργική θεραπεία σε καρκίνους που εμφανίζονται τις αρχές της εγκυμοσύνης. Αν ο καρκίνος διαγνωστεί προς το τέλος της εγκυμοσύνης, μπορεί να γίνει επέμβαση διατήρησης του στήθους και η ακτινοθεραπεία να χορηγηθεί μετά τον τοκετό.
Οι λεμφαδένες της μασχάλης αφαιρούνται, όταν το καρκίνωμα είναι διηθητικό. Στα μη διηθητικά καρκινώματα (τα in situ) δεν χρειάζεται να γίνει επέμβαση στους λεμφαδένες, εκτός και αν πρόκειται για μεγάλου μεγέθους όγκους (όπου η πιθανότητα εντός αυτών να έχει δημιουργηθεί εστία μη διηθητικού καρκίνου είναι αυξημένη).
Το πόσο εκτεταμένη θα είναι η επέμβαση για την αφαίρεση λεμφαδένων, εξαρτάται από το μέγεθος του όγκου και την ύπαρξη κλινικά ψηλαφητών λεμφαδένων. Στις περισσότερες περιπτώσεις μικρών όγκων χωρίς διόγκωση των λεμφαδένων, χρησιμοποιείται η μέθοδος της βιοψίας του φρουρού λεμφαδένα. Αν αυτός δεν είναι διηθημένος, τότε η αφαίρεση και άλλων λεμφαδένων είναι περιττή. Αν, όμως, είναι θετική η βιοψία, τότε η κένωση των μασχαλιαίων λεμφαδένων (δηλ. η αφαίρεση του μεγαλύτερου δυνατού αριθμού λεμφαδένων από την κοιλότητα της μασχάλης) είναι μία συνήθης πρακτική.
Πού υπάρχουν συνήθως μεταστάσεις;
Τα οστά είναι η πιο συχνή θέση όπου αναπτύσσονται μεταστάσεις από τον καρκίνο του μαστού. Από τα άλλα όργανα, η νόσος δείχνει ιδιαίτερη προτίμηση για εξάπλωση στο ήπαρ, στους πνεύμονες, στον εγκέφαλο και στις ωοθήκες.
Σε ποιες περιπτώσεις γίνεται ακτινοθεραπεία και σε ποιες χημειοθεραπεία;
Η ακτινοθεραπεία χορηγείται βασικά για να μειωθεί η πιθανότητα τοπικής υποτροπής. Πρόσφατες μελέτες, όμως, έδειξαν ότι έχει και γενικότερη ευνοϊκή επίδραση στην επιβίωση.
Η χορήγηση της ακτινοθεραπείας είναι υποχρεωτική σε επεμβάσεις που διατηρούν το μαστό (ευρείες εκτομές), άσχετα από το είδος του καρκίνου (διηθητικού ή μη διηθητικού). Μετά από μαστεκτομή, η ακτινοθεραπεία είναι απαραίτητη, αν υπάρχει εκτεταμένη νόσος (με μεταστάσεις σε πολλούς λεμφαδένες) ή το μέγεθος του όγκου είναι μεγάλο και όταν ο όγκος έχει διηθήσει στοιχεία του θωρακικού τοιχώματος (π.χ. μύες).
Η χημειοθεραπεία είναι συστηματική θεραπεία και στοχεύει στην εξολόθρευση της γενικευμένης διασποράς της νόσου, δηλ. στην καταστροφή των μεταστατικών εστιών, είτε αυτές έχουν διαπιστωθεί, είτε είναι ακόμα μη ανιχνεύσιμες.
Στις περισσότερες περιπτώσεις, η χημειοθεραπεία χορηγείται μετά την χειρουργική επέμβαση ακόμη και χωρίς να υπάρχουν ενδείξεις ότι ο όγκος έχει δώσει μεταστάσεις. Αυτού του είδους η χημειοθεραπεία ονομάζεται επικουρική.
Κάθε πότε πρέπει να κάνει μια γυναίκα μαστογραφία για προληπτικό έλεγχο;
Είναι ένα θέμα που έχει διχάσει την ιατρική κοινότητα και έχει δημιουργήσει σύγχυση στις γυναίκες. Υπάρχουν δύο απόψεις, που και οι δύο στηρίζονται σε επιστημονικά δεδομένα, αλλά διαφοροποιούνται στην εκτίμηση του τελικού αποτελέσματος σε ότι αφορά τη σχέση κόστους και οφέλους, τόσο για την κοινωνία όσο και για τις εξεταζόμενες.
Η μία άποψη προκρίνει τον ετήσιο έλεγχο και η άλλη τον έλεγχο ανά διετία. Εκτός αυτής της διαμάχης, το τελευταίο χρονικό διάστημα αναζωπυρώθηκε και μία άλλη πολεμική, που αφορά στην αξία του μαστογραφικού ελέγχου στις γυναίκες ηλικίας 40-50 ετών.
Σε γενικές γραμμές, μία συνετή σύσταση είναι:
α) οι γυναίκες να αρχίζουν τον προληπτικό έλεγχο από την ηλικία των 40 ετών
β) ο έλεγχος να περιλαμβάνει κλινική εξέταση από γιατρό και μαστογραφία
γ) σε ατομικό προληπτικό έλεγχο, η εκτίμηση του γιατρού καθώς και το οικογενειακό και ατομικό ιστορικό της γυναίκας είναι παράγοντες που θα καθορίσουν αν ο μαστογραφικός έλεγχος πρέπει να γίνεται κάθε ένα ή κάθε δύο χρόνια. Σε πληθυσμιακούς ελέγχους, ο ανά διετία μαστογραφικός έλεγχος προκύπτει ότι είναι αποτελεσματικός και αποδοτικός
δ) σε γυναίκες μεγάλης ηλικίας (>70 ετών) προτείνεται ο ανά διετία μαστογραφικός έλεγχος
ε) οι γυναίκες πρέπει να ενημερώνονται για τα υπέρ και τα κατά της μαστογραφίας, ιδιαίτερα αν η ηλικία τους είναι μεταξύ 40-50 ετών.
Ποια συμπτώματα πρέπει να οδηγήσουν μια γυναίκα στο γιατρό χωρίς καμία καθυστέρηση;
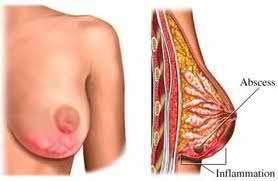
Η ψηλάφηση μίας μάζας (όγκου) που δεν υπήρχε προηγουμένως, το τράβηγμα της θηλής ή του δέρματος προς τα μέσα, το πρήξιμο μίας περιοχής ή όλου του μαστού, η εκροή αιματηρού ή ορώδες υγρού από τη θηλή, η ανάπτυξη έλκους (εκζέματος) στη θηλή που δεν υποχωρεί, η ανάπυξη φλεγμονής ερυθρότητα και πρήξιμο) σε μία μικρή ή μεγάλη περιοχή του μαστού, ένας εντοπισμένος πόνος μέσα στο μαστό και η ψηλάφηση ή αίσθηση μιας διόγκωσης (μάζας) στη μασχάλη, αποτελούν συμπτώματα που, αν και δεν είναι αποκλειστικά γνωρίσματα ύπαρξης καρκίνου, πρέπει να οδηγήσουν τη γυναίκα στον γιατρό.
Πόσο σημαντικό είναι να απευθυνθεί μια γυναίκα σε έναν εξειδικευμένο γιατρό/ κέντρο;
Όσο σημαντικό είναι η γυναίκα να εξετάζεται προληπτικά και να μην αργεί να επισκεφθεί γιατρό, αν ανακαλύψει κάποιο ύποπτο σύμπτωμα, εξίσου σημαντικό είναι και ο γιατρός που εξετάζει και συμβουλεύει τη γυναίκα για το στήθος της, να γνωρίζει καλά τις παθήσεις του μαστού.
Επειδή η διάγνωση και η θεραπευτική προσέγγιση των παθήσεων του μαστού απαιτεί πληθώρα εξειδικευμένων γνώσεων και συνεργασία πολλών ιατρικών ειδικοτήτων, την τελευταία τριακονταετία έχουν αναπτυχθεί διεθνώς, εξειδικευμένες μονάδες μαστού. Επιπλέον, η μαστολογία, χωρίς να αποτελεί ιδιαίτερη ειδικότητα, αναδείχθηκε ως μία εξειδικευμένη πολυσύνθετη απασχόληση.
Οι ειδικοί στις παθήσεις του μαστού διαθέτουν καλύτερες διαγνωστικές και θεραπευτικές ικανότητες και μπορούν να προσφέρουν πιο ολοκληρωμένη κάλυψη των πολύμορφων αναγκών των ασθενών. Δεν αποτελούν, όμως, πανάκεια για να αντιμετωπιστεί το δημόσιο πρόβλημα υγείας που είναι ο καρκίνος του μαστού. Σημαντικότερη επίδραση στην καλύτερη φροντίδα των γυναικών, θα έχουν η διαφώτισή τους, η ενημέρωση του συνόλου του ιατρικού δυναμικού στην αναγνώριση και αξιολόγηση των συμπτωμάτων των παθήσεων του μαστού και η εξασφάλιση εύκολης πρόσβασης σε ειδικά κέντρα, ακτινοθεραπευτικά τμήματα και κλινικές που παρέχουν χημειοθεραπεία.
Ολοκληρώνοντας, θα πρέπει να τονιστεί ότι είναι καιρός να αναδειχθεί και στην Ελλάδα το δικαίωμα των ασθενών για μια «δεύτερη γνώμη». Σε αυτή την πρακτική, οι εξειδικευμένοι γιατροί και τα ειδικά κέντρα μπορούν να έχουν εξέχουσα θέση, μεταδίδοντας τις εξειδικευμένες γνώσεις και απόψεις τους και πολλαπλασιάζοντας έτσι τον αριθμό των γυναικών που θα είναι σε θέση να ωφεληθούν απ’ αυτές.